Überblick über die Therapieverfahren
Wir möchten Ihnen hier einen detaillierten Überblick über die Therapieverfahren bei Prostatakarzinom geben.
Das Spektrum reicht von der Radikaloperation, die schon seit etwa 100 Jahren angewendet wird, über die externe Bestrahlung und Hormonbehandlung bis hin zur Brachytherapie, die als LDR-Brachytherapie („Low Dose Rate“ / niedrige Dosisrate) und als HDR-Brachytherapie („High Dose Rate“ / hohe Dosisrate) seit etwa 30 Jahren durchgeführt wird. Erfahrungen mit der Aktiven Überwachung gibt es seit etwa 10 Jahren.
Darüber hinaus gibt es weitere Therapieverfahren wie etwa HIFU, PDT, IRE, Kryotherapie, Protonenbestrahlung, die zahlenmäßig keinen großen Stellenwert haben und von ihrem medizinischen Nutzen her bislang als experimentell gelten müssen.
Die entscheidende Frage für Sie als Patient ist natürlich: Welches Verfahren ist mit meiner individuellen Krankheitsgeschichte dasjenige, das die besten Heilungschancen verspricht?
Anders als bei zahlreichen anderen Krebsarten gibt es zum lokal begrenzten Prostatakarzinom
kaum prospektiv randomisierte Vergleichsstudien. In der Regel sind diese an unzureichenden Rekrutierungszahlen gescheitert, zuletzt in Deutschland die PREFERE STUDIE. Der Grund hierfür liegt wohl in der extremen Unterschiedlichkeit der Therapieansätze und ihrer spezifischen, ebenfalls sehr unterschiedlichen Nebenwirkungen, sodaß sich gut informierte Patienten nicht per Zufallsgenerator (Randomisierung) einer Therapie zuordnen lassen. Dies war schon die Schlussfolgerung einer knapp 10 Jahre früher gescheiterten kanadischen Studie (Spirit Trial).
Die beste Übersicht über die tatsächlichen weltweiten Behandlungsergebnisse bietet die Prostate Cancer Study Group, die mittlerweile die Daten von mehr als 100.000 Patienten ausgewertet hat. Sie baut auf der 2012 publizierten Meta-Analyse einer internationalen Autorengruppe (Grimm 2012)
auf, für die ursprünglich etwas mehr als 50.000 Patienten, die in viele kleinere Studien eingebracht waren und nach unterschiedlichsten Verfahren behandelt worden waren, zusammen ausgewertet wurden.
Die britische ProtecT-Studie
von 2016 verglich drei Methoden miteinander: aktive Überwachung, Radikaloperation und Strahlentherapie (Bestrahlung von außen mit Linearbeschleuniger, kombiniert mit sechsmonatiger antihormoneller Therapie).
Die Ergebnisse lauten:
Die Aktive Überwachung führt in den ersten Jahren zu keiner erhöhten Todesrate, allerdings zu vermehrten Metastasen.
Im Vergleich von Operation und Strahlentherapie stellten sich beide Verfahren hinsichtlich der Beherrschung der Tumorerkrankung als gleich gut heraus (im Trend war die Bestrahlung sogar etwas besser). Die Nebenwirkungen waren bei der Strahlentherapie geringer als bei der Operation.
Das Fazit der ProtecT-Studie zur aktiven Überwachung: Man kann die Behandlung dadurch eine gewisse Zeit aufschieben, aber meist eben doch nicht endgültig umgehen. In der Patientengruppe, die zunächst nur aktiv überwacht wurde, musste innerhalb von zehn Jahren dann doch die Hälfte der Patienten einer Bestrahlung oder Operation zugeführt werden.
Eine Auswertung von Daten aus der SEER-Datenbank
(Pompe et al, 2017) kam zu der Schlussfolgerung, dass die Radikaloperation (98,3%) und die LDR- Brachytherapie (97,4%) in Bezug auf das Prostatakrebs-spezifische Überleben in etwa gleichwertig sind und der externen Bestrahlung (94,4%) bzw. keiner Behandlung (89,7%) überlegen sind.
Das gute Ergebnis der Radikaloperation war in dieser Auswertung jedoch nur erreichbar, indem viele der Patienten in dieser Gruppe eine zusätzliche externe Nachbestrahlung erhielten. Die Nachbeobachtungszeit ist zudem relativ kurz.
Für das lokal fortgeschrittene Prostatakarzinom
ist die Datenlage in den letzten Jahren deutlich besser geworden:
Die kanadische ASCENDE-RT Studie von 2017
lieferte als prospektiv randomisierte Studie gesicherte Daten zur Überlebensrate von Patienten mit fortgeschrittenem Prostatakarzinom. Die Patienten waren alle mit einer Hormontherapie vorbehandelt worden und wurden dann entweder extern bestrahlt (bis 78 Gray (Gy)) oder erhielten eine externe Bestrahlung (bis 46 Gy) sowie eine darauf folgende LDR-Brachytherapie mit 108 Gy. Die Studie zeigt eine deutliche Überlegenheit der Kombination aus Bestrahlung und Brachytherapie – nach neun Jahren waren noch 83% dieser Patienten tumorfrei, in der anderen Gruppe waren es nur 62 %. Dies bestätigt im wesentlichen die Ergebnisse aus früheren, nicht randomisierten Untersuchungen.
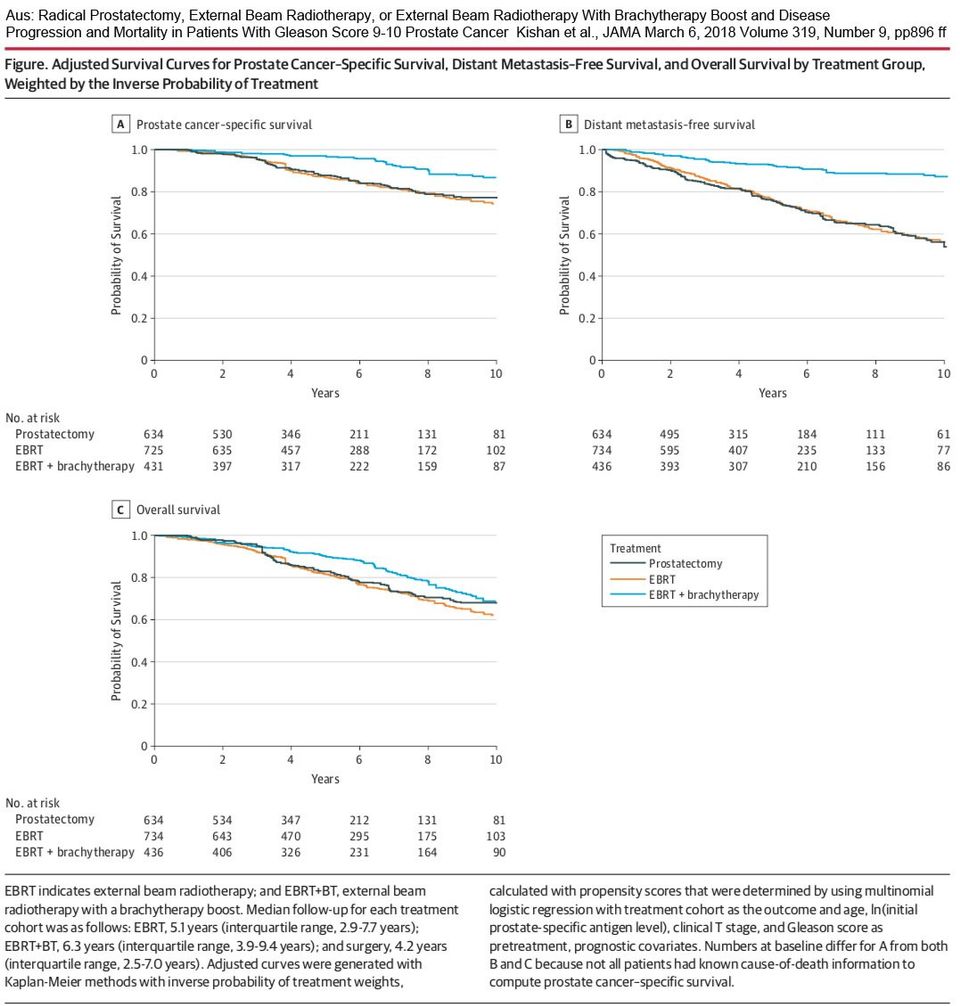
In 2018 wurde im renommierten JAMA (Journal of American Medical Association) eine Multicenter-Arbeit zahlreicher renommierter Autoren (Kishan et al, 2018)
veröffentlicht, die bei fortgeschrittenem Prostatakrebs mit Gleason 9 und 10 Tumoren die Ergebnisse nach Radikaloperation (n=639), externer Bestrahlung (n=734) und externer Bestrahlung mit LDR-Brachytherapie (n=436) verglichen. Obwohl die Gruppe der Patienten mit Radikaloperation erkennbare günstigere PSA-Werte (also ein niedrigeres Progressionsrisiko) aufwies, waren die Ergebnisse in dieser Gruppe am schlechtesten. Die Gruppe der Patienten "externe Bestrahlung mit LDR-Brachytherapie" zeigte das beste tumorspezifische Überleben, die geringste Metastasierungsrate und das beste Gesamtüberleben.
Die Gesamtergebnisse sind hier dargestellt:
Ein wesentlicher Grund für das schlechte onkologische Abschneiden der Radikaloperation in allen direkten oder indirekten Vergleichen ist der systematische Verzicht der meisten urologischen Kliniken auf eine standardmäßige Nachbestrahlung, selbst in Hochrisiko-Konstellationen.
Dies wird oft (z.B. Adam 2017)
damit begründet, dem Patienten die Nebenwirkungen der Nachbestrahlung und ggf. der Hormontherapie wie Inkontinenzrisiko, Impotenzrisiko, Verschlechterung der allgemeinen Lebensqualität zu ersparen. In der Tat gibt es Patienten, die auch ohne Nachbestrahlung gesund werden. Dies ist, wie die aktuellen Studien zeigen, jedoch eher der kleinere Anteil.
Spätestens seit der Arbeit von Kishan et al. (2018)
ist klar, dass durch einen Verzicht auf die Nachbestrahlung ein nennenswerter Anteil der Patienten über das primäre Metastasierungsrisiko hinaus Metastasen bekommt, die mit einer ontologisch konsequenteren Behandlung hätten vermieden werden können.
Dies zeigt auch tatsächlich eine etwas später, ebenfalls in JAMA erschienene Arbeit von Tilki et al. (2018), die zu der Schlussfolgerung kommt, dass eine Radikaloperation mit anschließender Bestrahlung und Hormontherapie ähnliche Ergebnisse bringen kann wie die multimodale LDR-Brachytherapie. Allerdings tritt bei Radikaloperation und anschliessender Bestrahlung eine höhere Rate an Inkontinenzproblemen auf als bei multimodaler LDR-Brachytherapie.
Unterschiedliche Lebensqualität nach Radikaloperation, Bestrahlung oder Brachytherapie
In all diesen Studien wird mittlerweile deutlich, dass das Gesamtüberleben nicht der einzige Erfolgsfaktor einer Therapiemethode sein sollte.
Die Metastasenfreiheit ist für die Patienten genauso wichtig, denn Metastasen bedeuten immer Kummer, Schmerz und weitere Belastungen durch weitere Behandlungen.
Und neben der Heilungsrate oder Metastasenfreiheit haben natürlich auch die möglichen Nebenwirkungen Einfluss auf die Lebensqualität in der verbleibenden Lebenszeit.
Grundsätzlich kann die Lebensqualität durch Veränderungen beim Wasserlassen (Inkontinenz, Obstruktion, Irritation, Schmerz), beim Stuhlgang (Inkontinenz, Entzündungen) und im Bereich der Sexualität (Erektion, Lustempfinden, Samenerguss) beeinträchtigt sein. Wie sehr und mit welchen Wahrscheinlichkeit Patienten davon betroffen sind, ist von Verfahren zu Verfahren unterschiedlich.
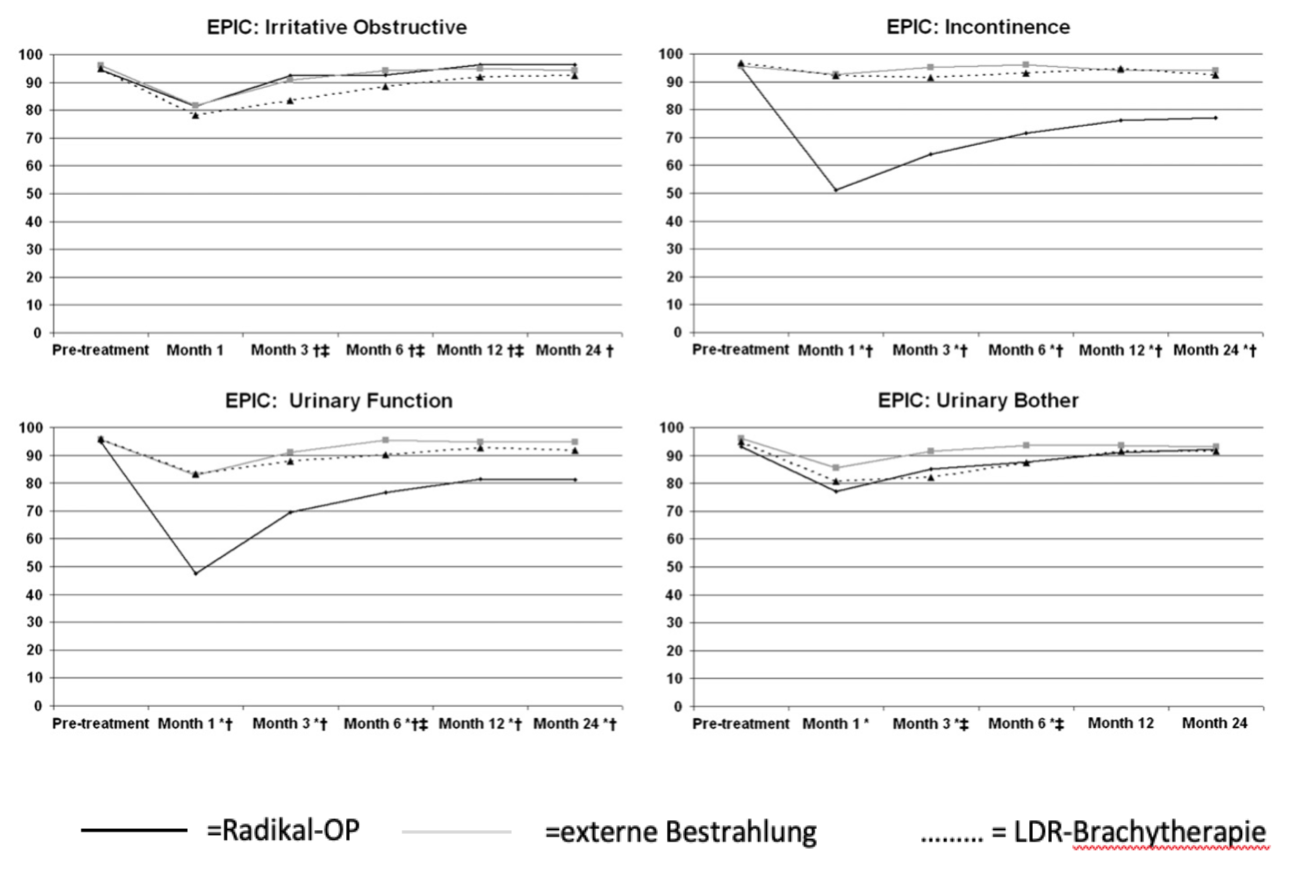
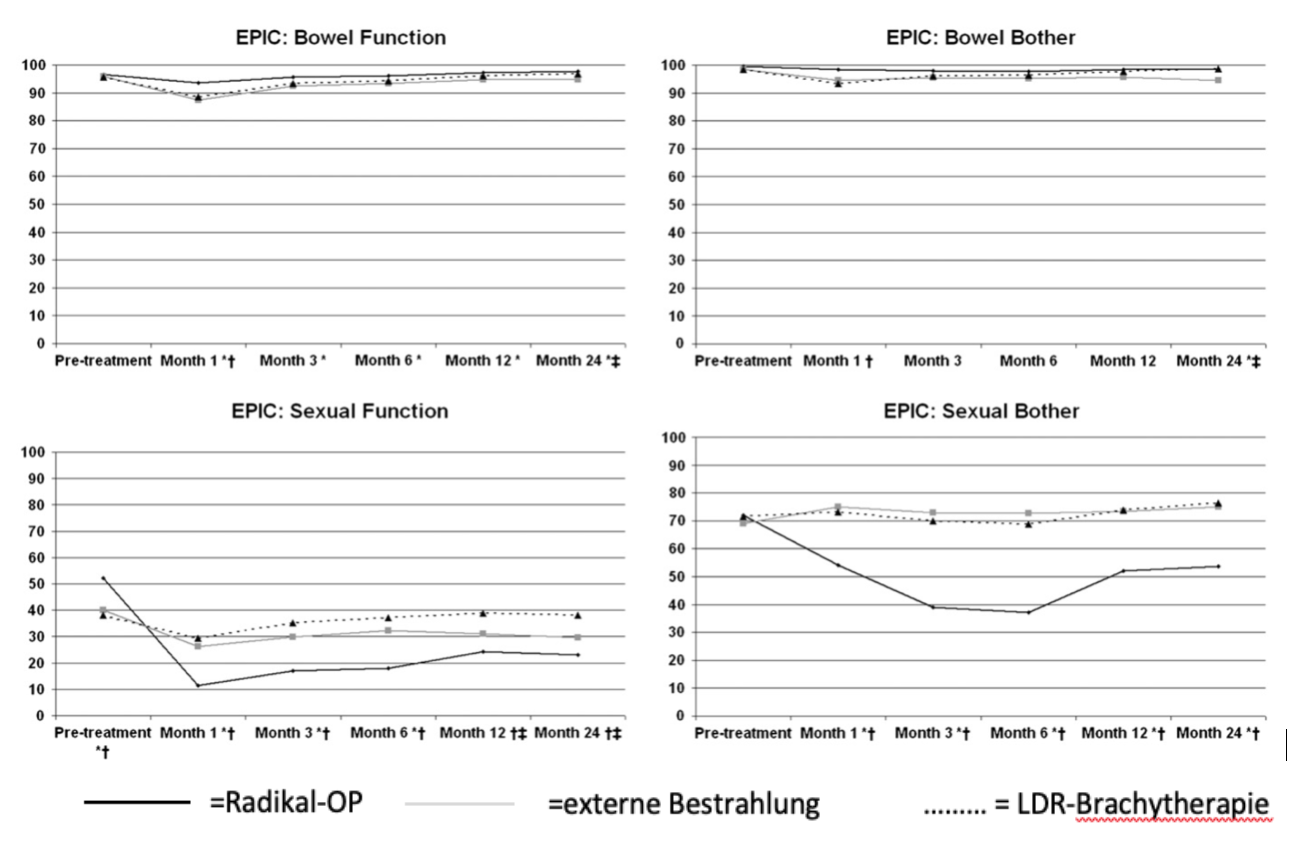
Die unserer Meinung nach beste Übersicht dazu bietet die Arbeit von Ferrer et al. (2008). In den jeweils ersten zwei Jahren nach der Behandlung mit Radikaloperation, externer Bestrahlung oder LDR-Brachytherapie wurden insgesamt 614 Patienten regelmäßig nachuntersucht.
Hier die Ergebnisse: